MD(Microdiscectomy)法の基本手技

1. MD法とは、MEDとの違い
MD法は手術顕微鏡とチュブラーレトラクター(tubular retractor:TR)を用いる最小侵襲手術(MIS:minimally invasive surgery)の一つです。腰ヘルニア手術は、かっては肉眼によるラブ法が広く普及し、その後には手術顕微鏡を用いるマイクロラブ法が台頭しました。手術顕微鏡は術野を明るく立体的に拡大するので、マイクロラブ法によるヘルニア手術の安全性は肉眼のラブ法と比べて飛躍的に向上しました。脳神経外科医のほとんどはマイクロラブ法を用いているといっても過言でありません。その理由は、手術顕微鏡は脳神経外科医が常用する手術機器であり、使い慣れているからです。そのマイクロラブ法を、おそらく極限までと言って良いくらい低侵襲化した手術がMD法です。皮膚の切開長を比べると、マイクロラブ法は3~5cmであるのに対して、MD法は15~18mmと小さく、出血量は前者では30~50mlであるのに対して、後者では平均10ml前後と極めて少ない。このように良いことずくめのMD法ですが、安全性を担保して良い結果を出すには充分な経験が必要になることは他のMISと同じです。
一方、MD法と同じくチュブラーレトラクター(TR)を使い、手術顕微鏡の替わりに内視鏡を用いるのが内視鏡下椎間板摘出術 MED(microendoscopic discectomy)です。MEDは、内視鏡手術の多い整形外科を中心に行われており、MD法よりも広く全国に普及しています。それは椎間板ヘルニアなどの腰椎変性疾患を扱う医師数が、脳神経外科よりも整形外科の方が圧倒的に多いからです。
MD法とMEDの根本的な違いは、使用する機器が手術顕微鏡か内視鏡かにあります。術野を拡大する機能は両者共通ですが、MDは立体術野、MEDは平面術野。MD法では術野全体が常に視野の中にありますが、MEDでは内視鏡が向いた方向しか見ることができません。しかし、内視鏡はMD法では直視できない方向にある物を見て操作することができます。これら両者の違いを反映して、それぞれに一長一短があります。
内視鏡を使い、MEDよりもさらに低侵襲化したのが、経皮的内視鏡椎間板摘出術PELD(percutaneous endoscopic discectomy)です。PELDでは、endoscopic fiberを挿入するための皮膚切開は7mmと極めて小さなものになっています。MEDもPELDも術者の技量が向上することで、手術の適応範囲が拡大しています。
私は平成14年12月にそれまでのマイクロラブ法(約200例執刀)からMD法に移行しました。以来、これまでに腰椎のMD法を4000例以上経験しています。現在は、腰椎の椎間板ヘルニア、脊柱管狭窄症、椎間孔狭窄症、変性すべり症、分離すべり症、側弯症など、多くの疾患でMD法を用いています。椎間板ヘルニアや脊柱管狭窄症の再発例もMD法で対応します。さらに頚椎と胸椎の変性疾患の一部でもMD法を行っています。
このようにMD法は、腰椎変性疾患の除圧法として、あらゆるタイプの病変に対応できる”万能手術"へと進化を遂げました。
2.MD法の手術手順
1.体位
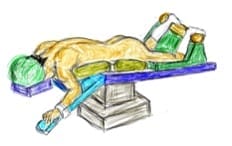
●腹臥位で上肢は前方で手台に固定。その際、尺骨神経が肘部で圧迫されないように注意する。
●顔面を馬蹄型ヘッドレストに固定し、眼球の圧迫を避ける。
●手術台は、頭側を高く傾斜させ、腰がやや屈曲するよう折り曲げる。
●深部静脈血栓症の予防のため両下肢に弾力性ストッキングを着用する。
●胸腹部を圧迫すると、静脈性出血が増えるので注意が必要。
2.皮膚切開
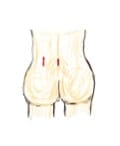
●正中型、後外側型、外側型ヘルニアでは正中切開、超外側型ヘルニアでは後外側切開とする。
●後外側切開は、L5/S1では、正中から40~50mm外方。それより高位では、切開をより内側に移動する。
●正中切開では直径16mm、後外側切開では直径18mmのTRを使うため、皮膚切開は15~20mmとする。
3.使用器具

●創部を拡張するための各種ダイレーターと直径14mm、16mm、18mmの3種類のチュブラーレトラクター(TR)を用いる。私が好んで用いるTRは16mmと18mm。
●正中アプローチでは16mm、後外側アプローチでは18mmを使用。
*現在、14mmと16mmのTRは販売されていない。
4.正中切開
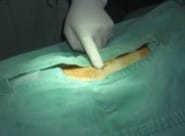
切開は小さく、私の人差し指の幅程度。もし、ヘルニアが二カ所に連続する場合には、それぞれのレベルで16mmの切開を加え、必要以上に創部を広げない。
こうするのは、痛みを少なくし、感染を防止するためである。
5.TRの設置
ダイレーター挿入↓ 術中のレ線透視
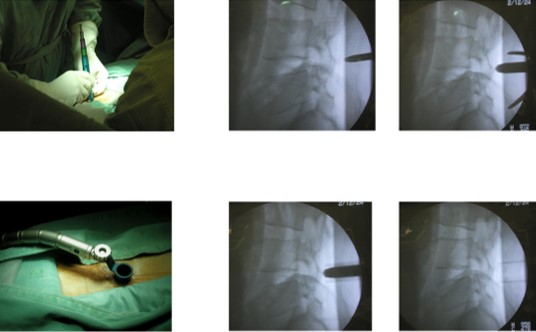
TR設置↑
●ダイレーターを切開部から順に挿入して創を拡張し、皮膚表面から骨(椎間関節)までの距離に応じたチュブラーレトラクター(TR)をフレキシブルアームで手術台に固定する。
●日本人では、TRの長さは通常、40~50mmが多い。肥満が進むと60~70mmが必要になるが、幸いそれ以上の経験はない。TRが長くなるほど、手術操作はやりにくくなる。
●TRを目的とする椎間板の位置に適切に設置するため、切開の位置決めからTRの設置までを適時、レ線透視で確認・調整する。
●TRは床に垂直になるよう設置するのが望ましい。顕微鏡の真下に術野がくると手術はやり易くなる。L4/5では、このような設置はしやすいが、これより尾側・頭側では、腰椎の前弯のため、理想通りにはならないので妥協点を探る。
6.セッティング完了
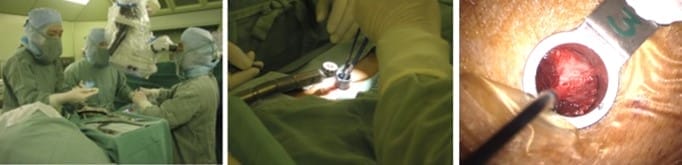
●術者は手術側、助手はその対側で、機械だしナースは助手の尾側に立つ。術者は術中、立ったままか、椅子に座わる。
●セッテイングで重要なことはTRの設置である。椎間板がTRの中心にあり、TRが垂直の状態が手術をやりやすくする。TRが傾いていると、術者は身体を曲げた姿勢を強いられるため、操作がやりにくく疲れやすくなる。
7.椎弓一部と黄色靱帯の切除

椎弓の部分切除と黄色靭帯切除
●TR内の操作は、椎弓上にある脂肪などの軟部組織を切除し、椎弓面を露出することから始める。椎弓面を露出した後、上下椎弓間をドリル(直径4mmと3mmのダイアモンドバー)で削除して広げ、黄色靭帯を露出する。
●次に黄色靭帯を切除するが、その直下に硬膜があり、同靱帯と癒着していることがあるため、硬膜を破らないよう注意深く切除を進める。黄色靱帯は若い人では比較的薄いが、高齢になるほど厚くなるので、高齢者ではより注意が必要である。
●私は、黄色靭帯肥厚の強いケースでは、ピーリングといって、黄色靭帯を薄くする操作を行ってから、切除するようにしている。私の経験では、ケリソンパンチという器具を使って、黄色靭帯を切除する際に硬膜を破損し、脳脊髄液の漏れを起こしたので、まず黄色靭帯を薄くしてから、硬膜との癒着を確認しながら切除するようにしている。このような操作を行うようになってからは、液漏れを起こすことはほとんどなくなった。
8.ヘルニア摘出
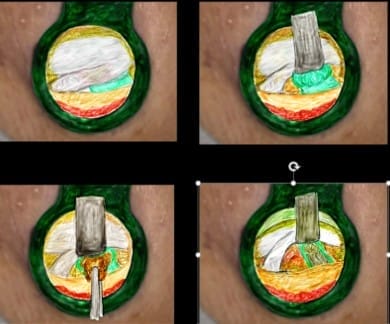
●黄色靭帯の切除後、硬膜と神経根をレトレクターで内方へ圧排し、その下にあるヘルニア塊を露出する。この時、硬膜・神経根はヘルニア塊や椎間板などと癒着しているので、鋭的あるいは鈍的に剥離して、神経を痛めないように注意する。
●ヘルニア塊を露出してから、薄い皮膜を破り、脱出した椎間板組織を摘出する。ヘルニア摘出に続き、椎間板内腔の変性して傷んだ髄核も摘出することがある。私は、ヘルニアが柔らかく、靱帯破損が比較的大きい場合には、ヘルニアが早期に再発することを防ぐため、この操作を行うが、あくまでも経験的な判断からである。ヘルニアの再発が、入院中に起こった数例では、ヘルニアが非常に柔らかく、脆い状態であった。このようなヘルニアでは、患者さんに時期を問わずに再発が起こる危険性があることを術後直ぐに説明するようにしている。
●ヘルニア摘出後、止血を操作をしっかり行ってから閉創する。創部に血液が貯まらないように留置するドレーンは、私はルーチンには留置しない方針である。だからといって椎間板ヘルニアのMD法術後に血腫によって神経症状の悪化したケースは経験していない。
●皮膚切開部は縫合せず、ステリテープで貼り合わせるのみ。
9.ヘルニアへのアプローチ
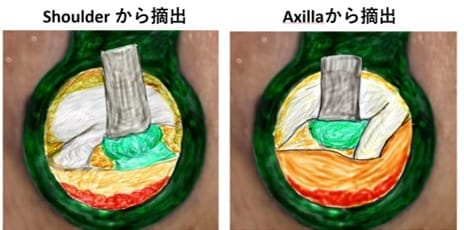
●ヘルニアの脱出方向によって、ヘルニアへの到達路を選択する。通常は、神経根のshoulder(肩)でヘルニアを摘出するが(図左)、椎間板レベルから頭側外方へ脱出の外側型ヘルニアと尾側深くに遊離・脱出したヘルニアでは、根のaxilla(脇)から摘出する(図右)。
術前MRIで、どちらの取り方が必要か、予測しておくことが重要である。
●Shoulderの場合は、レトラクターで神経根・硬膜を内方へ圧排するが、axlillaの場合には硬膜を内方へ圧排する必要がある。Axillaの場合に神経根を外方へ圧排すると根を障害する危険性があるので、その操作がどうしても必要な場合には、強く、長く圧排することは避けなければならない。
3.MD法の対応性と利点
1.対応性
私は全タイプのヘルニア手術をMD法で行っています。巨大ヘルニアもMD法で大丈夫。脊柱管狭窄症やすべり症に合併したヘルニアもMD法で問題なく対応できますし、再発ヘルニアもMD法でOKAYです。今回は脊柱管内ヘルニア、すなわち正中型、後外側型、外側型のヘルニアに対するMD法の基本手技について説明しましたが、ヘルニアの局在に応じて手技をアレンジすることが必要になります。
脊椎手術で避けなければならない合併症は色々ありますが、特に手術による神経損傷と深部感染症は重篤な問題を後遺させる危険性があるため回避するための方策が必要です。MD法は、非常に狭い術野での手術になるため、神経根を損傷したり、神経根の除圧が不完全になることを危惧する医師がいます。しかし、正しく技術を習得するなら、MD法はマイクロラブ法と比べて神経損傷の起こる危険性が高くなることはありません。さらに私のシリーズでは深部感染症を合併したケースはありませんでした。皮膚切開が20mm以下と小さく、手術時間は1時間以内でドレーンは留置しないことなどが、MD法を「感染症と無縁」な手術にしていると考えられます。他のMIS手術の最も多い合併症は椎間板炎などの感染症であることと大きく異なる点です。このようにMD法はMISとして、患者さんにとって安全性の高い、極めて有用な手術手技と私は考えています。
次にMD法の利点を列記します。
2.利点
●痛みは少ないことから、鎮痛剤の使用は著明に減少。
●翌日から離床開始できる。
●感染症やその他合併症の危険性は極めて低い。
●出血量は極めて少なく、輸血は不要。
●入院日数の短縮と医療費の削減が可能。
●高齢者へ適応拡大できる。
●「痛みの強い手術体験」として記憶されないため再発手術に前向きになれる
●手術のための術後介助は不要。
●早期の復職が可能。
腰椎変性疾患の道しるべをもっと見る
購読すると最新の投稿がメールで送信されます。


